Tin mới y tế ngày 3/2: “Bệnh nghề nghiệp” thời hiện đại và giải pháp y học cho dân văn phòng
Tin mới y tế ngày 3/2: “Bệnh nghề nghiệp” thời hiện đại và giải pháp y học cho dân văn phòng -
 Tin mới y tế ngày 3/2: “Bệnh nghề nghiệp” thời hiện đại và giải pháp y học cho dân văn phòng
Tin mới y tế ngày 3/2: “Bệnh nghề nghiệp” thời hiện đại và giải pháp y học cho dân văn phòng -
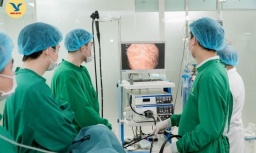
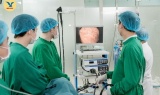 Phát hiện u dưới niêm mạc dạ dày khi khám định kỳ
Phát hiện u dưới niêm mạc dạ dày khi khám định kỳ -
 Phân cấp mạnh kiểm tra an toàn thực phẩm cho địa phương, giảm ách tắc hàng nhập khẩu
Phân cấp mạnh kiểm tra an toàn thực phẩm cho địa phương, giảm ách tắc hàng nhập khẩu -
 Bữa cơm tất niên ấm áp của bệnh nhân ung thư
Bữa cơm tất niên ấm áp của bệnh nhân ung thư -
Ra mắt Cổng bảo lãnh thanh toán viện phí -
Cảnh báo ngộ độc rượu pha cồn công nghiệp
Phẫu thuật miễn phí dành cho người bệnh mắc dị tật khe hở môi, vòm miệng
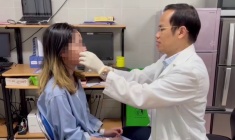
Đây là chương trình khám và điều trị, phẫu thuật miễn phí dành cho người bệnh mắc dị tật khe hở môi, vòm miệng và nhiều dị tật khác lần thứ 7 được tổ chức tại Bệnh viện E. Đối tượng được khám và tư vấn lần này gồm người bệnh mắc dị tật bẩm sinh khe hở môi - hàm ếch chưa được phẫu thuật.
 |
| Các bác sĩ của Bệnh viện E đang khám, tư vấn cho bệnh nhi. |
Trẻ bị khe hở môi phải được ít nhất 6 tháng tuổi, nặng từ 8 kg trở lên; trẻ bị khe hở hàm ếch phải được ít nhất 12 tháng tuổi, nặng từ 10 - 12 kg trở lên; di chứng dị tật bẩm sinh khe hở môi hàm ếch các độ tuổi (sẹo môi, lỗ thông vòm miệng, dị tật mũi, khe hở cung răng); người bệnh thừa ngón (tay, chân) (không phải dị tật vận động, dị tật bàn chân khoèo…); người bệnh bị dị tật sụp mí mắt bẩm sinh (không phải bệnh lý nhãn khoa) trên 5 tuổi…
Theo Ban Giám đốc Bệnh viện E, Bệnh viện tạo điều kiện tốt nhất cho trẻ tham gia phẫu thuật trong chương trình này. Trẻ và gia đình được miễn phí toàn bộ chi phí phẫu thuật, chăm sóc hậu phẫu và hỗ trợ chi phí ăn, ở trong thời gian điều trị tại Bệnh viện E.
8h sáng ngày 6/5/2024, tại sảnh Khoa Nội Nhi tổng hợp, đã có hơn 80 trẻ mắc dị tật khe hở môi, vòm miệng và nhiều dị tật khác đến từ Nam Định, Yên Bái, Hòa Bình, Hải Phòng… được các bác sĩ, điều dưỡng, kỹ thuật viên thuộc các chuyên khoa mũi nhọn của Bệnh viện E: Răng hàm mặt, Gây mê hồi sức, Nội Nhi tổng hợp, Tai mũi họng, Phẫu thuật tạo hình thẩm mỹ và hàm mặt, Sức khỏe tâm thần, Phục hồi chức năng… thăm khám và tư vấn phẫu thuật.
Tại bàn khám của bác sĩ Đồng Hà Trung, Khoa Phẫu thuật tạo hình thẩm mỹ và hàm mặt đã khám và tư vấn cho bé Nguyễn Mai Khánh Duy (13 tuổi, ở xã Thành Lợi, huyện Vụ Bản, tỉnh Nam Định) bị dị tật bẩm sinh khe hở môi hàm ếch rất nặng. Dù trẻ đã được phẫu thuật 7 lần nhưng lỗ thông vòm miệng vẫn chưa hoàn thiện và răng mọc khấp khểnh, không đúng vị trí, gây đau đớn cho trẻ.
Người bà cháu cho biết, do bố mẹ đã li hôn nên hiện tại đang được bà ngoại nuôi và bà là người đồng hành với bé trong 7 lần thực hiện phẫu thuật.
Ca mổ gần đây nhất là năm 2018, bác sĩ hẹn 1 năm sau khám lại nhưng vì hoàn cảnh gia đình khó khăn nên chưa đưa cháu đi được. Hiện tại bà đang đi làm giúp việc ở Hà Nội, với mức lương 5 triệu đồng/tháng. Mẹ bé có vấn đề về thần kinh, sau khi lập gia đình lần 2 lại tiếp tục sinh bé cũng bị dị tật.
Hiện tại, gia đình phụ thuộc hoàn toàn vào những đồng lương ít ỏi của bà ngoại… Lần này, bà ngoại lại cùng 2 cháu bị mắc dị tật bẩm sinh khe hở môi - hàm ếch lên khám tại Bệnh viện E với hy vọng tìm lại nụ cười cho trẻ.
TS.Nguyễn Hồng Nhung, Khoa Răng Hàm Mặt, Bệnh viện E; giảng viên Bộ môn Phẫu thuật Miệng Hàm Mặt - Đại học Y Dược - Đại học Quốc gia Hà Nội khẳng định, các bác sĩ Bệnh viện E luôn đồng hành cùng người bệnh theo suốt quá trình điều trị toàn diện cho bệnh nhân khe hở môi và vòm miệng theo các quy trình.
Theo đó, khi trẻ sinh ra, nếu không may bị mắc dị tật khe hở môi, vòm miệng sẽ được các bác sĩ dùng khí cụ định hướng khe hở môi, cung hàm, mũi nhằm phát triển theo định hướng bình thường để đến khi phải phẫu thuật sẽ thuận lợi và dễ dàng hơn; Đóng khe hở môi; Đóng khe hở vòm miệng.
Khi trẻ đến 9-10 tuổi sẽ tiến hành khép xương khe hở cung hàm; Chỉnh nha (răng); Sửa sẹo môi mũi; Phẫu thuật chỉnh hình xương hàm, mặt.
Đặc biệt, trong suốt quá trình trẻ được phẫu thuật và lớn lên sẽ được điều trị nha khoa và ngữ âm để trả lại nụ cười hạnh phúc cho trẻ em và giọng nói trong trẻo, tròn vành rõ tiếng nhất, giúp các bé hòa nhập với cuộc sống dễ dàng.
Phẫu thuật thành công sẽ giúp các bé thoát khỏi những khó khăn trong ăn uống, sinh hoạt hàng ngày, mang lại sự tự tin, hàn gắn những tổn thương về thể chất và tinh thần cho các bé.
Cứu bệnh nhi mắc tim bẩm sinh
Bé gái tím tái nặng sau sinh do mắc dị tật chuyển vị đại động mạch, cần can thiệp ngay để tạo luồng thông giúp trộn máu, tránh nguy cơ tử vong.
Chị Minh, 35 tuổi, mang thai 18 tuần phát hiện thai nhi bị chuyển vị đại động mạch thể đơn thuần. Tại Bệnh viện Đa khoa Tâm Anh TP. HCM, các bác sĩ liên chuyên khoa Sản, Sơ sinh và Tim mạch, theo dõi chặt chẽ suốt thai kỳ, lên phương án sẵn sàng can thiệp cứu trái tim cho em bé ngay khi chào đời.
Tối 20/4/2024, chị Minh chuyển dạ sinh thường khi thai nhi 38 tuần, bé gái chào đời nhẹ cân 2.5 kg, da tím tái nặng. Chỉ số SpO2 (oxy trong máu) tụt thấp 35%, phải tiến hành hồi sức ngay tại phòng sanh.
Sau khi được hỗ trợ hô hấp, bé ổn định, chỉ số SpO2 có sự chênh lệch rõ rệt giữa tay (45%) và chân (70-75%), chứng tỏ máu trộn tầng nhĩ không tốt dẫn tới thiếu oxy tim (luồng lưu thông máu trái - phải rất kém), não nhận được rất ít oxy. Đây là biểu hiện điển hình của dị tật chuyển vị đại động mạch.
BS.CKI Vũ Năng Phúc, Trưởng khoa Tim bẩm sinh, Trung tâm Tim mạch cho biết, chuyển vị đại động mạch là bệnh lý tim bẩm sinh hình thành từ trong thai kỳ.
Thông thường, cơ thể có hai đại tuần hoàn. Tuần hoàn phổi đưa máu ít oxy từ tim phải (nhĩ phải – thất phải) qua động mạch phổi để lên phổi lấy oxy, và qua hệ thống mao mạch trở về tim trái.
Và tuần hoàn chủ đưa máu giàu oxy từ tim trái (nhĩ trái – thất trái) qua động mạch chủ để đưa oxy và dinh dưỡng đi nuôi toàn bộ cơ thể. Hai đại tuần hoàn kết nối, thông thương với nhau qua hệ thống mao mạch.
Ở trẻ bị chuyển vị đại động mạch, hai động mạch xuất phát từ tim đổi vị trí cho nhau: động mạch phổi nối với tâm thất trái, động mạch chủ nối với tâm thất phải.
Kết quả là máu nghèo oxy lại đi qua động mạch chủ nuôi cơ thể và quay lại chính tim phải mà không đi qua phổi để được lấy oxy. Trong khi đó, máu giàu oxy chảy qua bên trái của tim lại đi thẳng trở lên phổi qua động mạch phổi mà không được bơm đến phần còn lại của cơ thể.
Hai đại tuần hoàn của bé song song, không có sự kết nối, thông thương với nhau qua hệ thống mao mạch. Điều này trái ngược với hoạt động bình thường của tim.
Bé sống được phụ thuộc hoàn toàn vào việc thông nối trực tiếp giữa hai đại tuần hoàn qua ống động mạch thông liên nhĩ Trong trường hợp này, thông thương giữa hai nhĩ rất hạn chế qua lỗ bầu dục gần như bít hoàn toàn. Trẻ thường tím rất nặng, đe dọa tính mạng nếu không được điều trị kịp thời.
Để tránh nguy cơ tử vong, bệnh nhi cần được can thiệp phá vách liên nhĩ bằng bóng (thủ thuật Rashkind) nhằm mở rộng tạo lỗ thông liên nhĩ kích thước vừa đủ, giúp hai luồng máu “xanh - đỏ” pha trộn dễ dàng, cải thiện độ bão hòa oxy động mạch toàn thân. Đây là ca can thiệp tim nhỏ tuổi nhất tại hệ thống Bệnh viện Đa khoa Tâm Anh.
Bác sĩ Phúc thông tin, chuyển vị đại động mạch là dị tật ít gặp với tỷ lệ 4.7 trên 10.000, chiếm 3% tổng số ca bệnh tim bẩm sinh. Việc điều trị phức tạp cần nguồn lực lớn nên hầu hết tập trung ở một số ít bệnh viện lớn.
Các yếu tố làm tăng nguy cơ khiến trẻ mắc bệnh bao gồm mẹ có tiền sử nhiễm rubella hoặc các bệnh lý nhiễm trùng khác do virus khi mang thai; thai phụ lạm dụng rượu bia, hút thuốc lá hoặc dùng một số loại thuốc; mẹ bị đái tháo đường thai kỳ không được kiểm soát.
Năm 1966, Rashkind và Miller đã mô tả một thủ thuật để tạo ra thông liên nhĩ, sử dụng ống thông có bóng. Kể từ đó, phá vách liên nhĩ vẫn là một phần không thể thiếu trong thông tim ở trẻ sơ sinh, ngay cả sau khi Jatene và cộng sự giới thiệu phẫu thuật chuyển đổi động mạch ở 1976.
Phá vách liên nhĩ là thủ thuật cấp cứu cho nhiều trường hợp bệnh tim bẩm sinh cần luồng thông tầng nhĩ để hòa trộn máu. Trong những tình huống như chuyển vị đại động mạch, hội chứng thiểu sản tim trái, hồi lưu bất thường tĩnh mạch phổi toàn phần, không lỗ van động mạch phổi vách liên thất kín,… khiến trẻ tím tái nặng sau sinh, mở luồng thông tầng nhĩ là thủ thuật cứu trẻ khỏi nguy cơ tử vong. Thủ thuật này được xem là tiền đề cho những ca mổ lớn của trẻ sau này.
Trẻ bị tật tim bẩm sinh chuyển vị đại động mạch cần được phẫu thuật một hoặc nhiều lần tùy theo từng trường hợp, nhằm sửa chữa đưa các động mạch về vị trí bình thường và dù đã được phẫu thuật rồi, trẻ vẫn cần được chăm sóc, theo dõi sức khỏe suốt đời.
Để giảm nguy cơ thai nhi bị chuyển vị đại động mạch nói riêng và dị tật tim bẩm sinh nói chung, phụ nữ nếu có tiền sử gia đình bị dị tật tim hoặc đã sinh em bé có khiếm khuyết tim bẩm sinh cần gặp bác sĩ chuyên về di truyền và tim mạch để được tư vấn trước khi mang thai.
Bên cạnh đó khi có kế hoạch mang thai, nên tiêm vaccine trước ít nhất 6 tháng, bổ sung vitamin và axit folic, không hút thuốc lá, hạn chế rượu bia, kiểm soát chặt chẽ nếu phát hiện đái tháo đường thai kỳ.
-
Cảnh báo ngộ độc rượu pha cồn công nghiệp -
Bộ Y tế yêu cầu tăng cường kiểm tra việc thực hiện chính sách, pháp luật về bảo hiểm y tế -
Bộ Y tế yêu cầu tăng cường phòng ngừa ngộ độc thực phẩm dịp Tết, lễ hội -
Tin mới y tế ngày 2/2: Viêm tụy cấp vì lạm dụng rượu bia dịp cuối năm -
Hà Nội chủ động kiểm soát dịch bệnh truyền nhiễm ngay từ đầu năm -
Tin mới y tế ngày 1/2: Điều trị đích mở ra hy vọng cho bệnh nhân ung thư phổi -
Hơn 1.000 người cao tuổi Thủ đô được tư vấn, chăm sóc sức khỏe miễn phí
-
 Doanh nghiệp cần tái cấu trúc tư duy quản trị để chuyển đổi số bền vững
Doanh nghiệp cần tái cấu trúc tư duy quản trị để chuyển đổi số bền vững -
 Coca-Cola và Hội chữ thập đỏ Việt Nam triển khai gói hỗ trợ 6,7 tỷ đồng dịp Tết 2026
Coca-Cola và Hội chữ thập đỏ Việt Nam triển khai gói hỗ trợ 6,7 tỷ đồng dịp Tết 2026 -
 SơnKim Group đồng hành cùng giải golf Long Bình Open
SơnKim Group đồng hành cùng giải golf Long Bình Open -
 Đức Long Gia Lai: Lợi nhuận năm 2025 tăng gấp 2,5 lần kế hoạch đề ra
Đức Long Gia Lai: Lợi nhuận năm 2025 tăng gấp 2,5 lần kế hoạch đề ra -
 Những dấu ấn phát triền của SeABank năm 2025
Những dấu ấn phát triền của SeABank năm 2025 -
 Kusto Home ký kết hợp tác phân phối dự án The Reflection West Lake
Kusto Home ký kết hợp tác phân phối dự án The Reflection West Lake